Атопический и аллергический дерматит у детей

Дерматитом называют воспалительное заболевание кожи, которое возникает под действием какого-либо неблагоприятного фактора.
У детей чаще всего наблюдается так называемый атопический дерматит, который представляет собой хроническое аллергическое заболевание кожи.
Атопический дерматит – это мультифакторный дерматоз с наследственной предрасположенностью, развивающийся у 80–85 % детей на первом году жизни, характеризующийся нарушениями иммунной системы, функциональными расстройствами нервной системы, зудящими поражениями кожи с наличием полиморфизма.
Отчего появляется атопический дерматит у детей: причины возникновения
При атопическом дерматите пусковым механизмом является пищевая аллергия, которая проявляется в раннем детском возрасте. Для иммунной системы ребенка пищевые белки чужеродны. В желудочно-кишечном тракте ребенка белки превращаются в полипептиды и аминокислоты. Полипептиды являются причиной аллергии в раннем детском возрасте, но далеко не все вызывают аллергические реакции. В ряде случаев пищевая аллергия проявляется редкими эпизодами высыпаний на коже. Только в небольшом проценте процесс протекает хронически.
Атопия в переводе с греческого – «необычное, странное». Ещё одна причина, отчего появляется дерматит у детей – это аллергические заболеваниям родителей. При наследственной предрасположенности аллергические антитела вырабатываются в повышенных количествах и реагируют на самые разные раздражители – пищевые, лекарственные, пыльцевые, грибковые, эпидермальные, клещей домашней пыли и др.
Готовность к аллергии у таких детей имеется с самого рождения, но болезнь может проявиться только после продолжительного контакта с аллергеном. При первых контактах клетки памяти запоминают аллерген, а при повторных контактах начинают вырабатываться специфические антитела, иммуноглобулины Е (IgE), которые обусловливают гиперчувствительность. И последующие встречи с аллергеном обуславливают развитие аллергического заболевания. Тучные клетки (те, клетки, которые и вырабатывают специфические антитела) находятся в коже, дыхательных путях, желудочно-кишечном тракте (ЖКТ). Нормальное состояние этих тканей ограничивает поступление аллергена в организм, предотвращая развитие клинических проявлений. Соответственно, заболевания кожи, дыхательных путей, ЖКТ провоцируют появление различных аллергических реакций.
В семьях атопиков могут родиться и здоровые дети, но уже их потомство (третье поколение) может страдать аллергическими заболеваниями.
Атопический дерматит у грудного ребенка является первым и самым ранним проявлением болезни, часто влечет за собой развитие бронхиальной астмы. Развитие атопического дерматита может возникать при применении любого продукта в питании малыша. Аллергическая реакция зависит от природы антигена, его дозы, частоты введения, индивидуальной переносимости.
Причины атопического дерматита и аллергии у грудных детей
Наиболее распространенной причиной возникновения атопического дерматита у детей считается молоко. На самом же деле аллергия на молоко встречается довольно редко, а причинами дерматитов (высыпаний на коже) у грудничков в 85 % случаев являются:
- раннее отлучение от груди;
- раннее и резкое введение смесей и прикормов;
- постоянные запоры;
- незрелость органов и систем, адаптация к новым условиям жизни – воздуху, микробам, питанию.
Эти причины возникновения атопического дерматита у детей связаны не с аллергией, а лишь с тем, что маленький человечек не успевает адаптироваться к новой и сложной жизни. Ослабленные излишней нагрузкой, органы ребенка работают хуже, приводя к изменениям в анализах крови, кала «на углеводы», копрологии и пр.
Если начать менять-отменять продукты, смеси, прикормы, назначать диету кормящей маме, вместо того чтобы помочь ребенку залечить пока незначительные нарушения в иммунной системе, поджелудочной железе, то ситуация только усугубится, так как новый продукт – это новая нагрузка на и так слабые системы заболевшего ребенка.
После года, лет до пяти, под видом аллергии часто скрываются банальные глисты (аскариды и острицы) и простейшие (лямблии). И те и другие «водятся» на улице: в лужах, песочнице, общественном транспорте, на перилах – словом, везде. Малыш, выйдя на улицу, начинает активно познавать мир – руками, ногами, языком… Но даже не это главное. Возможно, что к взрослым в рот и потом в кишечник попадает не меньше всякой грязи, в которой могут оказаться яйца глистов или цисты лямблий, но в наших желудках они погибают под действием желудочного сока. У детей же кислотность желудка ниже и яйца глистов выживают, преодолевая этот защитный барьер, а затем попадают в кишечник, где начинают спокойно жить. Паразиты отравляют организм продуктами своей жизнедеятельности, в результате чего на коже появляется симптом аллергии – сыпь, или атопический дерматит.
Паразиты очень умело притворяются аллергией и при проверке наличия дерматита у ребенка в анализе крови могут быть повышены эозинофилы и иммуноглобулин Е – обычные лабораторные спутники аллергии. При этом глисты очень хорошо умеют «избегать обнаружения» в анализе на яйца глистов и соскобе на энтеробиоз.
Реклама
Поиск аллергена по анализу крови или кожным тестам в этом случае не даст четкой картины: какие-то незначительно подозрительные продукты, растения и т. п., возможно, найдутся, а глистов или лямблий, конечно, не обнаружится, а значит, они продолжат жить в теле ребенка, ломая его иммунитет и отравляя организм.
Таким образом, прежде чем «приговаривать» ребенка к пожизненной борьбе с аллергией, ограничениям, можно попытаться вылечить его от паразитов. Для этого есть довольно простые и безопасные лекарственные схемы.
Никто не виноват – родители следовали советам из приличных книг, педиатры – инструкциям и учебникам. Это аллергия? Скорее всего, нет. Книги, учебники и инструкции писались давно, и с тех пор из-за ухудшения состояния окружающей среды, образа жизни человека новорожденные дети стали немножко другими.
Теперь вводить новые продукты детям до года надо гораздо осторожнее, чем это делали наши бабушки или даже вы в отношении старших детей.
Более осторожное введение прикорма нисколько не повредит вашему ребенку, никакого недостатка в продуктах, витаминах и т. п. он испытывать не будет. Зато вы сведете к минимуму риск развития у него диатеза, а впоследствии, возможно, избежите аллергии, экземы и других болезней, вплоть до бронхиальной астмы.
Диатез как реакция на введение прикорма возникает тогда, когда организм ребенка, его ферментативные системы не готовы переварить новый продукт. Не зная, как переварить яблоко, кашу или кефир, поджелудочная железа «напрягается», пытаясь выработать в нужном количестве необходимые ферменты. Это приводит к небольшому «воспалению» поджелудочной железы (на УЗИ она у таких детей обычно увеличена). Иммунная система ребенка должна реагировать на любое воспаление и излечить его, но у малыша все системы еще недозрелые, несформированные, поэтому неадекватная реакция иммунной системы появляется на коже в виде диатеза.
Самым лучшим питанием для грудного ребенка является мамино молоко. Но бывают такие ситуации, когда нужно вводить дополнительное питание – адаптированную молочную смесь. Как уже было сказано выше, введение докорма необходимо при нехватке грудного молока, когда ребенок не наедается, требует грудь раньше чем через 2,5 ч после окончания предыдущего кормления, плохо набирает вес. Другим показанием для введения смеси является назначение маме терапии, несовместимой с естественным вскармливанием (лечение онкологических заболеваний, серьезная гормональная терапия). Еще одной причиной может быть групповой или резус-конфликт. В исключительных случаях рекомендуется отмена грудного молока и введение смеси при назначении маме антибиотиков (но в большинстве случаев эта ситуация не требует отмены грудного вскармливания), а также при очень сильной декомпенсированной лактазной недостаточности (чаще всего в этих случаях лечение проводится без отмены грудного молока, но иногда требуется введение лечебной смеси и переход на смешанное вскармливание).
На введение смеси ребенок может отреагировать ухудшением общего состояния, кожными высыпаниями, болями в животе, изменениями характера стула (зелень, слизь, запоры). Могут появиться поздние срыгивания или срыгивания «фонтаном». Иногда усиливаются проблемы, которые были до введения докорма, или появляются новые симптомы имеющихся заболеваний. Ухудшения происходят из-за незрелости систем адаптации малыша до 4 месяцев, поэтому любое изменение питания в этом возрасте может приводить к срывам.

Если ухудшение связано со сложностями адаптации, то в течение 2–3 дней реакции закончатся и состояние ребенка вернется к исходному уровню. Если же ухудшение значительное и не проходит за 4 дня, то это означает, что данная смесь ребенку не подходит и нужно попробовать другую. Поэтому не покупайте сразу большое количество той смеси, которую ребенок раньше не пробовал.
Чтобы избежать развития дерматита у грудных детей введение смеси должно осуществляться обязательно постепенно, начиная с 5-10 г готовой смеси (не более 30 г, что соответствует мерной ложке сухой смеси), после кормления грудью. В первый день можно давать небольшое количество смеси в каждое кормление или в некоторые. Во второй день и далее количество смеси можно увеличивать, вводя по мерной ложке или меньше за одно кормление. Чем меньше, тем лучше – хоть по щепотке. Если смесь вводится для докорма (при нехватке грудного молока), то кормления можно сделать смешанными (в одно кормление и грудь, и смесь, но сначала грудь). Постепенное введение смеси уменьшает риск реакций. Если смесь ребенку подошла, то есть не вызвала никаких реакций, то лучше ее не менять (можно менять по возрасту только номер – ступень смеси, но можно и ступень не менять). Смесь одной ступени на ту же смесь следующей ступени также меняйте постепенно: замену производите в течение 5–7 дней в количестве одна мерная ложка в каждое кормление.

Риск заболевания ребенка увеличивается при воздействии неблагоприятных внешних факторов, которыми могут быть не только искусственное вскармливание, но и употребление в пищу продуктов, богатых веществами, способными вызывать аллергию. В роли аллергенов способны выступать также частички шерсти и перхоти домашних животных, клещи, тараканы, плесневые грибы, домашняя пыль, лекарственные препараты (например, антибиотики), пищевые добавки, консерванты.
У детей раннего возраста одним из первых аллергенов является коровье молоко, которое содержит около 15–20 антигенов, из которых наиболее аллергенными являются: β-лактоглобулин, α-лактоальбумин, казеин, бычий сывороточный альбумин. 85–90 % детей, страдающих атопическим дерматитом, страдают аллергией к белкам коровьего молока.
Наиболее часто аллергические реакции возникают на следующие продукты: цельное молоко, яйца, рыбу и морепродукты, пшеницу, рожь, морковь, помидоры, перец, клубнику, землянику, малину, цитрусовые, ананасы, хурму, дыню, кофе, какао, шоколад, грибы, орехи, мед.
Заболевание дерматит у детей могут вызывать пищевые добавки, содержащие консерванты, ароматизаторы, вкусовые добавки, эмульгаторы. К таким красителям относится Е-102 – тартразин, который окрашивает пищевые продукты в желтый цвет. Развитию аллергических реакций могут способствовать серные добавки в виде метабисульфата, соединения серы (Е-220-227), подсластители.
Факторы риска атопического дерматита и аллергии у детей

- аэроаллергены (аллергены воздуха): пыльца, плесневые грибы (споры), пылевые клещи, перхоть животных, тараканы;
- грибы: Pityrosporum ovale (P. orbiculare, Malassezia furfur), Trichophyton, Candida;
- пищевые аллергены: молоко – преимущественно у детей раннего возраста; яйца; орехи (арахис, грецкие, фундук и др.); соя; пшеница; рыба, ракообразные; цитрусовые (апельсины, мандарины, грейпфруты); земляника, клубника, малина, черная смородина, ананас, дыня и др.; томаты, баклажаны, редис и др.;
- аллергены микроорганизмов: бактерии (золотистый стафиллококк, стрептококк).
Неаллергенные факторы риска атопического дерматита у детей:
- неблагоприятный климат; высокие температура и влажность;
- химические раздражающие вещества (средства для стирки, мыло, химические вещества для уборки помещений, лосьоны с отдушкой);
- физические раздражающие вещества (пот, расчесывание, синтетическая одежда);
- пища, оказывающая раздражающий эффект: острая, кислая, соусы, специи;
- инфекции;
- психосоциальные стрессы; эмоциональный стресс;
- хронические заболевания;
- нарушение сна.
Далее вы узнаете, как выглядит атопический дерматит у детей и как проявляется контактный дерматит.
Как выглядят проявления атопического дерматита у детей (с фото и видео)
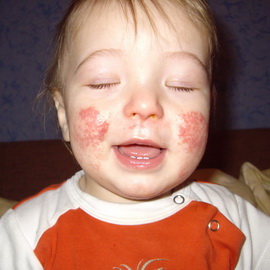
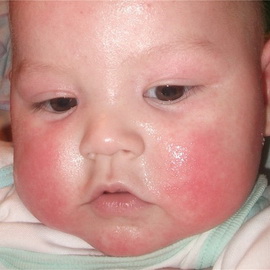
На начальной стадии появляются такие симптомы атопического дерматита у детей, как покраснение и припухлость кожи щек. Затем на измененной коже образуются желтые корочки, трещинки. Поражаться может также кожа на голове, ягодицах, в области локтевых и коленных сгибов, запястий.
Развитию дерматита способствуют воздействие на кожу холода или повышенных температур, пребывание на солнце, контакт с химическими средствами, а также ношение раздражающей одежды (грубые ткани, синтетика, толстые внутренние швы).
На местах поражения кожи детей возникает такое проявление дерматита, как кожный зуд, который бывает настолько выражен, что нарушает сон малыша. Кожа утолщается, становится сухой, покрывается чешуйками, шелушится. На таких местах образуются трещинки, заживающие с большим трудом.
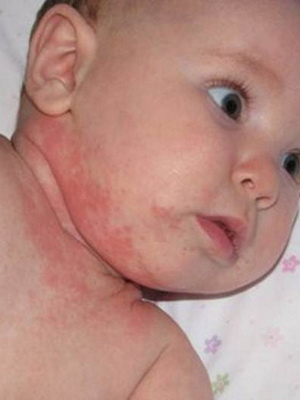
Посмотрите, как выглядит атопический дерматит у детей на этих фото:
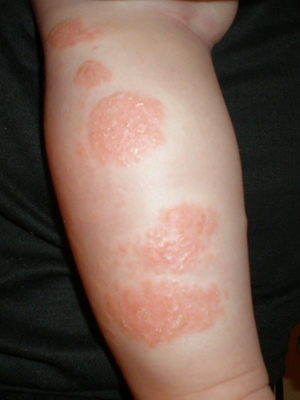
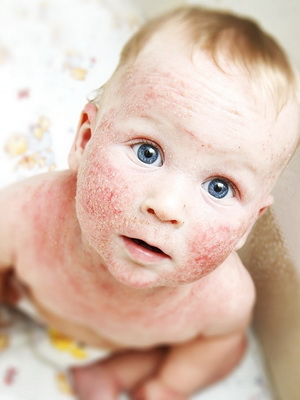
Ребенок теряет в весе, становится беспокойным, раздражительным, плаксивым.
Протекает заболевание длительно, характеризуется чередованием периодов выраженного воспаления и затихания процесса. Провоцировать обострение могут нарушения диеты, психоэмоциональные стрессы.
Заболевание может продолжаться долгие годы. Обострения атопического дерматита отмечаются в основном в осенний период года. В младенческой и детской фазах наблюдаются очаговые пятнисто-чешуйчатые высыпания со склонностью к образованию пузырьков и участков мокнутия на коже лица, ягодиц, конечностей. В пубертатном и взрослом периодах доминируют узелковые высыпания слабо-розового цвета, которые располагаются в основном на сгибательных поверхностях конечностей, особенно в локтевых сгибах, подколенных впадинах, на шее в виде характерного рисунка. Для атопического дерматита характерна сухость, бледность с землистым оттенком кожного покрова. Поражение кожи может быть локализованным, распространенным и поражать весь кожный покров. В типичном случае поражение кожи выражено на лице, где имеются пятнисто-чешуйчатые очаги с нечеткими контурами, преимущественно в окологлазничной области, в зоне носогубного треугольника, вокруг рта. Веки больного отечны, утолщены, губы сухие, с мелкими трещинами. На коже шеи, груди, спины, конечностей имеются обильные мелкие узелковые элементы бледно-розового цвета, часть из них покрыта в центральной зоне геморрагической корочкой. В области боковых поверхностей шеи, локтевых сгибов, лучезапястных суставов, подколенных впадин кожа грубая, застойнокрасного цвета, с усиленным кожным рисунком. В очагах поражения выражены шелушение, трещины, ссадины. В тяжелых случаях процесс отличается упорством, очаги поражения захватывают большие площади, возникают также на тыле кистей, стоп, голенях и других зонах, лимфатические узлы увеличиваются, может повышаться температура.
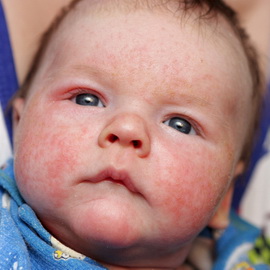
На этих фото показано, как выглядит дерматит у детей:

В более старшем возрасте у детей основными проявления атопического дерматита являются:
- зуд;
- характерное расположение сыпи;
- хронический или рецидивирующий дерматит.
Дополнительными признаками являются:
- начало в раннем детском возрасте;
- частые инфекции кожных покровов;
- дерматиты кистей и стоп;
- рецидивирующие конъюнктивиты;
- бледность или покраснение лица;
- перефолликулярная локализация высыпания;
- складки на передней поверхности тела;
- зуд при повышенном потоотделении;
- белый дермографизм;
- повышенная чувствительность к эмоциональным воздействиям и влиянию факторов внешней среды.
Посмотрите видео «Атопический дерматит у детей», где показаны все проявления этого заболевания:
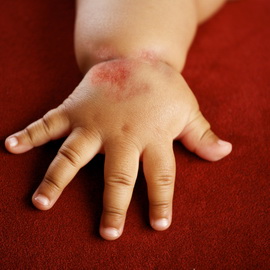
Причины контактного дерматита у детей
Кроме того, у школьников вызывать проявления дерматита могут лекарственные препараты, физические, биологические, климатические и иные воздействия.
Особенности течения дерматита и выраженность его клинических проявлений зависят от свойств самого раздражающего фактора, длительности его воздействия и состояния реактивности организма.
Характерная особенность дерматита – довольно быстрое обратное развитие после устранения раздражителя.
Причинами возникновения контактного дерматита часто являются прямое длительное или повторное воздействие на кожу химических веществ (кислот, щелочей в высоких концентрациях и др.), механических (потертостей, трения тесной одежды, обуви, гипсовых повязок, давления инструментов и др.), физических (высокой и низкой температуры, ультрафиолетовых (актинический дерматит), рентгеновских лучей, радиоактивных изотопов, а также контакт с биологическими раздражителями и растениями (такими, как лютик, молочай, береговые травы, примула и др.).
В быту простой (контактный) дерматит у школьников может быть спровоцирован шампунями, едким мылом, косметическими средствами, детергентами, соком цитрусовых и рядом лекарственных препаратов местного действия.
Дерматит, локализующийся вокруг рта, встречается у детей, имеющих привычку облизывать губы.
Контактный дерматит возникает на месте воздействия раздражителя и, как правило, не распространяется за его пределы.
Предрасположенность к развитию контактного дерматита у школьников различна. Так, у некоторых детей заболевание возникает при минимальном воздействии раздражителя. Симптомами контактного дерматита у детей являются появление на коже эритемы, отечности, а затем пузырьков, папул и пустул. Кожные изменения сопровождаются жжением и болезненностью в очагах поражения.
При развитии контактного дерматита от воздействия рентгеновских лучей, высокой температуры и некоторых других раздражителей очаги поражения впоследствии изъязвляются и рубцуются.
Простой (контактный) дерматит довольно быстро разрешается (в течение нескольких дней) после устранения контакта с раздражителем.
Причиной подошвенного дерматита является ношение тесной обуви из синтетической ткани. Заболевание встречается главным образом у школьников в препубертатный период.
Очаги поражения локализуются на опорных поверхностях и имеют стекловидный вид. Могут появляться трещины. Кожные изменения сопровождаются болезненностью.
Для лечения этого заболевания достаточна смена обуви с использованием временных местных аппликаций смягчающих веществ.
Виды аллергического контактного дерматита у детей
Вызвать аллергические дерматиты могут такие вещества, как соли хрома, формалин, фенолформальдегидные и другие искусственные смолы, входящие в состав лаков, клеев, пластмасс и др. Также выраженные аллергенные свойства присущи пенициллину и его производным, солям ртути.
Некоторые дети чрезвычайно чувствительны к никелю. Аллергический дерматит в этом случае может возникнуть при контакте с никельсодержащими застежками на одежде или бижутерией. Никелевый вид контактного дерматита часто локализуется на мочках ушей.
Дерматит от обуви могут вызвать антиоксиданты, содержащиеся в смазке для обуви, или дубящие вещества и соли хрома в коже, из которой сшита обувь. При обильном потоотделении эти вещества обычно выщелачиваются.
Аллергический дерматит от обуви обычно развивается на тыльной стороне стопы и пальцах, не поражая при этом межпальцевые промежутки. В отличие от простого контактного дерматита он редко поражает ладонные и подошвенные поверхности. В типичных случаях наблюдается симметричность поражений.
Дерматит от одежды развивается при контактах со следующими аллергенами: фабричными красителями, эластичными волокнами тканей, смолами, протравами тканей. Красители, смолы и протравы тканей могут быть плохо фиксированы и выщелачиваться впоследствии при ношении одежды.
Аллергический дерматит на лице могут вызвать все виды косметических средств (особенно часто на веках). Неожиданно аллергический дерматит может развиться при использовании местных лечебных средств, особенно при использовании для лечения ранее уже существующего дерматита. К таким аллергенам относят местные антигистаминные средства, анестетики, неомицин, мертиолат и этилендиамид, присутствующий во многих мазях.
Аллергический контактный дерматит может протекать в 2 формах – острой и хронической, склонной к обострениям. Единожды возникшая повышенная чувствительность к определенному аллергену обычно сохраняется в течение многих лет.
Кожные симптомы при аллергическом контактном дерматите у детей напоминают морфологические элементы простого контактного дерматита с той разницей, что при аллергическом дерматите воспалительный процесс распространяется за пределы очага поражения и проявляется мокнутием по типу экземы.
Диагностика этого заболевания проводится путем постановки кожных проб с минимальными концентрациями соответствующих аллергенов.
Наиболее часто встречаются у школьников токсико-аллергические дерматиты медикаментозного происхождения, возникающие при приеме лекарственных препаратов. Заболевание вызывается как аллергическим, так и токсическим компонентами действия медикамента.
Лекарственный токсико-аллергический дерматит развивается при длительном повторном, реже – кратковременном приеме медикамента внутрь или при введении его парентерально.
Различное по выраженности и силе сочетание аллергического и токсического действия раздражителя вызывает развитие так называемой лекарственной болезни, при которой, помимо поражений кожи и слизистых оболочек, в воспалительный процесс вовлекаются ткани нервной, сосудистой систем и внутренних органов.
Прогноз токсико-аллергического дерматита медикаментозного происхождения зависит от выраженности общих клинических и аллергических реакций. Наиболее тяжелые последствия, нередко приводящие к смерти, наблюдаются при синдроме Лайелла.
У детей с атопическим дерматитом позднее возможно развитие и других аллергических заболеваний (бронхиальной астмы, аллергического насморка, крапивницы и др.).
Методы диагностики атопического дерматита у детей

Диагностика атопического дерматита у детей основывается на основании жалоб, сведений, четко указывающих на связь обострения заболевания с причинно-значимым аллергеном, определении клинических симптомов дерматита, наличии факторов, провоцирующих обострение заболевания – аллергенных и неаллергенных. Для диагностики проводят специальное аллергологическое обследование, которое включает анализ анамнестических данных, определение специфических антител к аллергену в составе IgE, постановку кожных проб.
Уровень иммуноглобулина Е к различным аллергенам определяют в крови с помощью иммуноферментного или радиоиммунного метода. Результаты выражаются в баллах от нуля до четырех. Повышение уровня IgE к аллергену в два балла и больше подтверждает наличие сенсибилизации.
Основным методом диагностики атопического и аллергического дерматита у грудных детей и малышей постарше являются элиминационно-провокационные пробы. В практике применяется открытая проба, при которой продукт дают больному и наблюдают за реакцией.
Противопоказаниями к постановке провокационных проб могут быть:
- немедленная реакция в течение 3 мин до 2 ч после еды, или контакта с парами, воздействием на кожу;
- анафилактический шок, отек Квинке в анамнезе, приступ бронхиальной астмы;
- тяжелое соматическое заболевание;
- наличие инфекционного заболевания.
Провокационные пробы проводятся вне обострения заболевания.
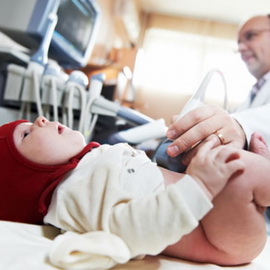
Для поиска причины жалоб могут быть также назначены дополнительные анализы на выявление инфекций, которые способны стать причиной аллергии, таких как вирусные хронические инфекции, хламидийная инфекция, микоплазменная инфекция, лямблиоз, глистные инвазии. Дерматолог при пищевой аллергии может рекомендовать наружные средства, но в целом атопический дерматит – это не дерматологическая проблема.
Среди терапевтических мероприятий при атопическом дерматите можно выделить лечение, направленное на устранение причин аллергии (иммунокоррекция, терапия дисбактериоза, восстановление нормального функционирования желудочно-кишечного тракта, удаление очагов хронической инфекции), а также симптоматическую терапию – прежде всего, устранение зуда. К симптоматическим средствам относятся антигистаминные препараты и наружные средства. Среди наружных средств могут быть назначены гормональные мази. Применять их желательно при сильных обострениях, когда другие средства не помогают, но не более 10 дней.
При возникновении симптомов дерматита у детей к лечению нужно приступать незамедлительно.
Рекомендации по диете при аллергическом и атопическом дерматите у детей

На первом месте находятся элиминация причинно-значимых аллергенов, которая осуществляется на основании результатов аллергологического обследования. Стандартной элиминационной диеты диета при аллергическом дерматите у детей не существует. В связи с этим при выявлении гиперчувствительности пациента к определенным пищевым продуктам назначают определенную элиминационную диету. При отсутствии в течение десяти дней положительной динамики диету пересмотреть. Детям элиминационная диета назначается на 6-8-м месяцах, затем она пересматривается, так как с возрастом меняется чувствительность к аллергенам.
В диете у детей до полутора лет исключаются наиболее аллергенные продукты, такие как: яйца, рыба, морепродукты, горох, орехи, пшено.
Назначаются безмолочные смеси в случаях, если у ребенка аллергия на коровье молоко. Назначаются смеси на основе гидролизата белка. Ребенок должен находиться на грудном вскармливании не менее, чем до шести месяцев. Кормящая мать обязана исключить из своего рациона продукты, к которым выявлена гиперчувствительность у ребенка. Прикорм детям назначается не ранее 6 месяцев.
Важная рекомендация при атопическом дерматите у детей – исключить из рациона приправы, консерванты, шоколад, какао, цитрусовые, мед, рыбу, клубнику, куриные яйца, икру, орехи, грибы.
Снизить аллергенность некоторых продуктов можно с помощью длительной термической обработки.
Важно не включать в питание продукты с добавлением красителей, фруктовых эссенций, ванили, а также копчености. Мясные бульоны лучше заменять овощными супами. Строго противопоказаны жевательные резинки. Сахар можно заменить фруктозой.
Если ребенок находится на искусственном вскармливании, необходимо использовать специальную смесь для детей с аллергией. Если же малыш вскармливается грудью, необходимо корректировать диету матери на весь период кормления. При введении прикорма предпочтение отдают зеленым овощам — капусте, кабачкам и безмолочным кашам.
Но при соблюдении диеты необходимо помнить, что излишние ограничения могут приводить к недостатку питательных веществ в рационе ребенка и нарушению его физического развития.
При лечении аллергического дерматита у детей для контроля за правильностью соблюдения диеты вы можете вести пищевой дневник. В нем ежедневно делайте запись о том, в какое время и какие продукты употреблял ребенок, а также регистрируйте возникновение или обострение симптомов дерматита. Так вы сможете установить связь употребления того или иного продукта с болезнью. Это позволит вам индивидуально подобрать диету для своего ребенка. Дневник покажите врачу.
Как можно избавиться от атопического дерматита у ребенка
Контакт ребенка с бытовыми химикатами крайне нежелателен. Симптомы дерматита могут провоцировать стиральные порошки, мыло, шампуни, различные косметические средства. Все они должны быть предназначены для детского возраста.
Следите, чтобы ребенок не расчесывал пораженную кожу. Часто стригите ногти малышу, укладывайте спать в сорочке с длинным рукавом. Расчесывание кожи может привести к развитию инфекционного процесса. Все ссадины обрабатывайте слабо розовым раствором перманганата калия или раствором бриллиантового зеленого. Важно соблюдать правила ухода за кожей.
Чтобы избавиться от атопического дерматита у ребенка как можно быстрее, необходимо ежедневно купать малыша и использовать для ухода за кожей лечебную косметику и мази. Обычные косметические средства в этом случае не подходят, подобрать их вам поможет врач. Для купания ребенка можно использовать отвар череды, ромашки.
В тяжелых случаях для лечения применяют гормональные мази.
Они оказывают быстрый эффект и значительно облегчают состояние ребенка, но использовать их разрешается только под контролем врача.
Из лекарственных препаратов назначают также противоаллергические средства (антигистаминные препараты — тавегил, супрастин, кетотифен, препараты кальция), обычно в виде таблеток. Современные препараты обладают минимумом побочных действий и действуют длительно.
А что делать при атопическом дерматите у ребенка на домашнюю пыль? В этом случаен проводятся следующие мероприятия:
- регулярная влажная уборка;
- матрасы и подушки покрываются пластиковыми конвертами на молнии;
- постельное белье еженедельно стирается в горячей воде;
- подушки должны иметь синтетический наполнитель и покрываться двумя наволочками;
- мебель в квартире должна быть из дерева, кожи, винила;
- больным не разрешается присутствовать при уборке помещения;
- при использовании кондиционеров должна быть регулярной температура, не должны применяться увлажнители и испарители без контроля влажности в помещении.
В случае аллергии к плесневым грибкам проводятся следующие элиминационные мероприятия:
- при уборке ванной комнаты необходимо не менее чем один раз в месяц применять средства, предупреждающие рост плесени;
- на кухне устанавливается вытяжка для удаления влаги при приготовлении пищи;
- больным не разрешается косить траву, убирать листья.
Меры по профилактике эпидермальной сенсибилизации при дерматите:
- не рекомендуется носить одежду, в состав которой входят шерсть, натуральный мех;
- рекомендуется избегать посещения зоопарка, цирка, квартир, где имеются домашние животные;
- в случае попадания животного в помещение, необходимо после его удаления неоднократно провести влажную уборку.
При пыльцевой аллергии проводятся следующие мероприятия:
- при цветении плотно закрывают окна и двери;
- ограничиваются прогулки;
- на период пыления меняется место проживания;
- запрещается использовать растительные косметические средства;
- не рекомендуется проводить лечение растительными препаратами.
Ниже описано, чем лечить дерматит у ребенка, используя лекарственные средства.
Что делать при атопическом дерматите у ребенка: как и чем лечить заболевание
- антигистаминные препараты;
- мембранотропные препараты;
- глюкокортикоиды.
В комплексном лечении применяются энтеросорбиты, седативные средства, препараты, улучшающие или восстанавливающие функцию пищеварения, физиотерапия.
При лечении атопического и атопического дерматита у детей учитываются симптомы, возраст, стадия заболевания, особенности клинический картины, тяжесть, распространенность патологического процесса, осложнения и сопутствующие патологии.
Применение кортикостероидов. Применение глюкокортикоидов перорально показано при крайне тяжелом течении аллергического дерматита. Они назначаются в этих случаях местно. При местном применении кортикостероиды подавляют компоненты аллергического воспаления, выделение медиаторов, миграцию клеток в область поражения кожи, они вызывают сужение сосудов, уменьшают отек. Они снимают явления дерматита в остром и хроническом периодах.
В настоящее время разработана серия препаратов, достаточно безопасных для применения у детей: в виде лосьонов, кремов, мазей. Рекомендуется применение таких средств, как адвантан и др. Его используют с 4месяцев и в различных видах. Эффективным является элоком. Он не вызывает системного действия, и его можно применять один раз в сутки, его эффект обнаруживается уже в первые дни.
При выборе кортикостероидных средств необходимо стремиться ликвидации острых симптомов атопического и аллергического дерматита у детей в короткие сроки. Несмотря на риск возникновения побочных эффектов, кортикостероидные препараты являются основными в лечении атопического дерматита.
Как ещё можно вылечить атопический дерматит у ребенка

При лечении атопического дерматита у детей применяются и противовоспалительные наружные средства: сера, деготь, ЛСД-3, перуанский бальзам, глина.
В связи с сухостью кожи рекомендуется обеспечить влажность окружающей среды. После купания необходимо нанести на пораженную кожу лечебные средства, на остальную часть тела – увлажняющие кремы.
Мыть ребенка необходимо прохладной водой (не рекомендуется продолжительные купания и горячая вода, применять специальные шампуни типа Фридермдеготь, Фридерм цинк, Фридерм рН-баланс.
При вторичном инфицировании кожи применяются в виде мазей пасты, содержащие 3–5%-ного эритромицина. Обработка кожи растворами бриллиантового зеленого, метиленового синего.
При грибковой инфекции назначают кремы Низорал, Клотримазол и др.
Стойкий клинический эффект при атопическом дерматите возникает при правильном сочетании элиминации аллергена, учете всех факторов механизма развития заболевания, применении местно глюкокортикостероидов, коррекции нейровегетативных дисфункций.
Способы лечения и профилактика атопического дерматита у ребенка

Самый распространенный – все время назначать и менять антигистаминные препараты. Способ прочно и надолго связывает пациента с врачом, но постоянного и окончательного облегчения не приносит. Это даже трудно назвать качественным лечением.
Второй вариант – блокировать иммунный ответ с помощью стабилизаторов мембран тучных клеток на время действия аллергена в надежде, что иммунная система, развиваясь вместе с ребенком, отучится от гиперреакции на аллерген. Лечение длительное и может быть эффективно только в отношении пыльцевых аллергенов. Врач и родители ждут, пока ребенок «перерастет» аллергию в результате гормональной перестройки организма. Иногда получается.
Третий способ – элиминация аллергена, то есть создание условий, при которых ребенок не будет встречаться с аллергеном. Например, вы не заводите рыбок или домашних животных, не даете определенные продукты, уезжаете на время цветения аллергена в дальние страны. Надежда такая же, как и во втором варианте. Тоже иногда получается.
Четвертый способ – десенсибилизация – введение минимальных, близких к гомеопатическим, доз аллергена в организм ребенка. Это работает следующим образом. Хотя для возникновения истинной аллергической реакции достаточно микроскопического количества аллергена, тем не менее врач может уменьшить это количество в десятки и сотни раз. Вводя такую дозу в организм, он начинает приучать его не реагировать на аллерген. При этом очень важно знать, на что именно у ребенка аллергия. Узнают об этом, исходя из результатов анализов на выявление аллергена.
Необходимо избегать погрешностей питания матери во время беременности и периода лактации, проводить лечение хронических заболеваний матери перед и во время родов. Для профилактики вспышек атопического дерматита у детей и взрослых рекомендуется санаторно-курортное лечение в теплом южном климате, в санаториях желудочно-кишечного профиля.
Прогноз при большинстве случаев у детей раннего возраста благоприятен при условии правильного питания и проведения лечебных мероприятий, направленных на нормализацию работы желудочно-кишечного тракта и систем адаптации. Чаще всего пищевая аллергия проходит бесследно и без последствий. Но не стоит ожидать, что ребенок сам «перерастет» болезнь, и ничего не предпринимать.




























 Детские сказки онлайн
Детские сказки онлайн Песни для детей
Песни для детей Познавательное для детей
Познавательное для детей